Haupt-Autorin des Artikels
Dr. med. Susanne Endres
Fachärztin für Innere Medizin
Was ist Vorhofflimmern? Ist es gefährlich? Was sind Ursachen des Herzrasens? Und wer muss Blutverdünner nehmen? Antworten auf diese und viele weitere Fragen finden Sie im folgenden Text.
Krankheitsbeschreibung und Häufigkeit
Tritt Vorhofflimmern durchgehend oder nur manchmal auf?
Es gibt drei verschiedene Formen des Vorhofflimmerns:
- Das Vorhofflimmern tritt anfallsartig auf und kann bis zu 48 Stunden anhalten.
- Das Vorhofflimmern besteht durchgehend. Ein normaler Rhythmus, der vom Sinusknoten ausgeht, lässt sich aber mit Medikamenten oder einem Elektroschock (Kardioversion) wieder herstellen.
- Das Vorhofflimmern besteht durchgehend und lässt sich trotz Intervention nicht in den normalen Sinusrhythmus überführen.
Kommandozellen im linken Vorhof
Während im "Normalfall" ein Gebiet besonderer Taktgeberzellen im rechten Vorhof, der sogenannte Sinusknoten, Rhythmus und Puls angibt, übernehmen beim Vorhofflimmern hyperaktive Zellen aus dem linken Vorhof das Kommando. Sie schicken ihre Signale in unregelmäßigen Abschnitten und schneller als der Sinusknoten los. Je nachdem, in welchem Tempo die Signale auf die Hauptkammern weitergeleitet werden, schlägt das Herz mit normalem, schnellem oder langsamen Puls. Die unregelmäßige Abfolge von Herzschlägen ist typisch für das Vorhofflimmern.
Kurz- und langanhaltendes Herzrasen
Die Rhythmusstörung kann dabei manchmal oder durchgehend auftreten. Mediziner unterscheiden verschiedene Formen von Vorhofflimmern. Die Einteilung in die einzelnen Gruppen erfolgt abhängig davon, wie lange die Rhythmusstörung anhält und ob sie spontan oder mit Hilfe von Arzneimitteln oder Elektroschock zumindest zeitweise wieder in den normalen Rhythmus umspringt.
Wissenswertes
Gibt es verschiedene Varianten beim Vorhofflimmern?
Ja, genau genommen lassen sich sogar vier unterschiedliche Arten von Vorhofflimmern voneinander abgrenzen:
- paroxysmales Vorhofflimmern
- persistierendes Vorhofflimmern
- lang anhaltendes persistierendes Vorhofflimmern
- permanentes Vorhofflimmern
Beim paroxysmales Vorhofflimmern handelt es sich um sehr kurz auftretendes Herzrasen. Nach spätestens 48 Stunden wechselt der Rhythmus von alleine wieder in den regulären Sinusrhythmus.
Von persistierendem Vorhofflimmern sprechen Ärzte, wenn die Rhythmusstörung länger als 7 Tage anhält, mit Medikamenten oder elektrischer Kardioversion (leichtem Schock) aber prinzipiell ein normaler Rhythmus wiederhergestellt werden kann. Sie unterscheiden vom persistierenden Vorhofflimmern ein lang anhaltendes persistierendes Vorhofflimmern, das über ein Jahr lang andauert und ebenfalls noch behandelbar ist.
Permanentes Vorhofflimmern hingegen bedeutet, dass die Rhythmusstörung durchgehend besteht und nicht mehr in einen normalen Takt überführt werden kann oder soll.
Flimmerdauer und Blutverdünnung
Bei Vorhofflimmern müssen Sie, abhängig von einigen Risikofaktoren – dazu zählen unter anderem Ihr Alter, Vorerkrankungen und frühere Schlaganfälle – blutverdünnende Medikamente einnehmen. Dabei spielt es in der Regel keine Rolle, ob das Vorhofflimmern dauerhaft im EKG nachzuweisen ist oder nur kurz auftritt.
Zudem ist es wichtig, dass die Herzfrequenz gut eingestellt ist. Ihr Herz sollte dauerhaft weder zu schnell noch zu langsam schlagen. Solange es gesund ist und gut schlägt, ist die Lebenserwartung durch das Vorhofflimmern selbst nicht reduziert.
Was ist der Unterschied zwischen Vorhofflattern und Vorhofflimmern?
Normalerweise wird der Herzschlag vom Sinusknoten bestimmt. Diese kleine Zellstruktur im rechten Vorhof steuert über elektrische Signale die Herzfrequenz. Bei Vorhofflattern und Vorhofflimmern entstehen die Impulse für den Herzschlag nicht wie normalerweise im Sinusknoten, sondern an mehreren Stellen im Bereich der Vorhöfe.
Zu unterscheiden sind einzelne spontan aktive und schnell feuernde Erregungszentren von kreisenden Erregungen.
Flimmern beginnt bei einer Herzfrequenz von 350
Die häufigen und unregelmäßigen Erregungsimpulse führen zu einer stark erhöhten Anzahl von Kontraktionen (Anspannungen) der Herzvorhöfe. Bei einer Anzahl von 250 bis 350 Kontraktionen spricht man von Vorhofflattern, bei über 350 Kontraktionen pro Minute von Vorhofflimmern.
Das Problem: Bei zu häufigen Kontraktionen der Muskeln des Herzvorhofs sind die einzelnen Schläge nicht mehr effektiv genug, so dass möglicherweise zu wenig Blut in die Herzkammern gelangt, um von dort aus weiter gepumpt zu werden.
Wie häufig kommt Vorhofflimmern vor?
Vorhofflimmern ist die häufigste Herzrhythmusstörung. Betroffen sind vor allem ältere Menschen. Mit steigendem Alter nimmt die Wahrscheinlichkeit, Vorhofflimmern zu bekommen, immer weiter zu. Im Alter zwischen 65 und 75 Jahren sind 4-6% der Bevölkerung betroffen. Bei noch älteren Menschen nimmt die Häufigkeit weiter zu.
Ursache des zunehmenden Vorkommens von Herzrhythmusstörungen in höherem Lebensalter sind Herz- und Gefäßerkrankungen. So können die koronare Herzkrankheit, Bluthochdruck sowie Herzschäden ursächlich beteiligt sein. Experten gehen davon aus, dass die Erkrankungszahlen noch weiter zunehmen - nicht weil wir immer kränker werden, sondern weil wir immer älter werden (also immer häufiger ein hohes Alter erreichen).
Ursachen
Wie entsteht Vorhofflimmern genau?
Ursächlich sind meist Schäden am Herzmuskel durch eine andere Herzerkrankung. Diese Schäden führen zu einem Umbau von Muskelgewebe mit Verhärtungen (Fibrosen). Es kommt also zu einer Art Narbenbildung.
Dieses vernarbte Muskelgewebe führt nun evtl. dazu, dass die Erregungsleitung im Herzen beeinträchtigt wird und nicht mehr alle Herzmuskelzellen erreicht. Eine störungsfreie Erregungsleitung zu allen Herzmuskelzellen ist aber für ein geordnetes Zusammenziehen der Muskulatur unabdingbar.
An der Entwicklung von Narbengewebe sind aber auch noch andere Faktoren beteiligt. Untersuchungen zeigten, dass die Bildung von Narbengewebe im Bereich der Herzvorhöfe direkt mit der körpereigenen gefäßwirksamen Substanz Angiotensin II zusammenhängt. Angiotensin II reguliert normalerweise bedarfsgerecht die Weit- bzw. Engstellung der Gefäße. Viel Angiotensin II führt zu einer Engstellung von Gefäßen und zu einem erhöhten Blutdruck.
Mögliche Ursachen und Risikofaktoren
Wodurch wird das Risiko für Vorhofflimmern erhöht?
Verschiedene Faktoren begünstigen die Entwicklung von Vorhofflimmern. Dies sind Vergrößerungen, Überdehnungen und Veränderungen der Struktur der Herz-Vorhöfe, etwa als Folge von Herzklappenerkrankungen.
Ein Herz aus dem Takt
Im Herzen befindet sich ein winzig kleines Gebiet, das regelmäßig den Herzschlag auslöst. Beim Vorhofflimmern kommen jedoch zusätzliche Signale aus einer kleinen Kammer der linken Herzseite (linker Vorhof). Dadurch gerät der Herzrhythmus durcheinander.
Problematisch kann dies werden, wenn der Herzschlag viel zu schnell oder viel zu langsam wird und darunter die Pumpkraft des Herzens oder der Kreislauf leidet. Liegen Begleiterkrankungen wie zum Beispiel ein früherer Schlaganfall, ein Diabetes mellitus (Zuckerkrankheit), ein Bluthochdruck oder ein Herzinfarkt vor, so steigt zudem das Risiko, einen Schlaganfall zu erleiden. In einem solchen Fall muss dann neben der Einstellung des Pulses je nach Risiko auch eine Blutverdünnung erfolgen.
Bunter Strauß an Risikofaktoren
Neben dem Alter gibt es eine Vielzahl von Faktoren, die ein Vorhofflimmern auslösen. Da die Rhythmusstörung ihren Ursprung im linken Vorhof des Herzens hat und die Mitralklappe (eine der vier Herzklappen) direkt an ihn angrenzt, kann jede Erkrankung oder Veränderung an dieser Klappe ein Vorhofflimmern begünstigen.
Auch die koronare Herzkrankheit (verkalkte Herzkranzgefäße), ein Herzinfarkt, eine Herzschwäche, eine Herzoperationen, eine Lungenembolie oder eine Lungenentzündung können ein Vorhofflimmern auslösen. Ebenso bringen verschiedene Arzneimittel wie Schilddrüsenmedikamente, Asthmasprays oder Theophyllin gelegentlich bei zu hoher Dosierung den Rhythmus durcheinander.
Vom Holiday-Heart-Syndrom sprechen die Mediziner, wenn durch starken Alkoholkonsum ein Vorhofflimmern auftritt. Größere Mengen begünstigen diese Rhythmusstörung.
Manchmal gibt es auch Situationen, in denen kein Grund gefunden wird. Wenn bei Ihnen ein Vorhofflimmern bekannt ist oder Sie immer wieder Episoden von länger anhaltendem Herzrasen haben, so sollten Sie dies unbedingt mit Ihrem Arzt besprechen.
Wie häufig ist Vorhofflimmern Folge einer anderen Erkrankung?
Vorhofflimmern kommt häufig in der Folge von koronarer Herzkrankheit, Bluthochdruck, Herzschwäche (Herzinsuffizienz) und anderen Erkrankungen vor.
Exakter aufgeschlüsselt verteilen sich die ursächlichen Erkrankungen wie folgt:
- 40%: Bluthochdruck
- 20%: koronare Herzkrankheit
- 15%: Herzmuskelerkrankungen, die zu einer Schwächung des Herzens führen (Herzinsuffizienz)
Welche Medikamente können Vorhofflimmern verursachen?
Verschiedene herzwirksame Medikamente können Vorhofflimmern bei einer zu langsamen (bradykarden) Herzfrequenz der Herzkammern auslösen.
Dies können z.B. Medikamente gegen Herzschwäche (Herzinsuffizienz) sein (Herzglykoside oder Digitalis), Betablocker gegen hohen Blutdruck (Hypertonie) oder Kalziumantagonisten gegen Hypertonie. Sind diese Medikamente verantwortlich, ist deren Dosis zu reduzieren oder die Mittel müssen abgesetzt werden.
Wie oft sind Stress oder Alkohol der Auslöser von Vorhofflimmern?
Stress
Zwar berichten viele Betroffene, Vorhofflimmern besonders bei Stress und psychischen Belastungen zu entwickeln. Aber daraus den Schluss zu ziehen, Stress sei grundsätzlich die Ursache des Flimmerns, ist nicht richtig. Denn andere Menschen erleben vor allem in Ruhe Episoden von Vorhofflimmern, oder sogar nachts.
Fakt ist: Die auslösenden Situationen sind individuell extrem unterschiedlich. Stress ist dabei nur ein Kandidat unter vielen.
Alkohol
Anders sieht es beim Alkohol aus. Große Mengen davon können nachweislich Vorhofflimmern auslösen. Man nennt dieses Phänomen auch „Holiday-Heart-Syndrom“.
Symptome
Welche Symptome verursacht Vorhofflimmern?
Oft überhaupt keine. Vorhofflimmern verursacht längst nicht in allen Fällen subjektive Beschwerden. Leider, muss man fast sagen. Denn deshalb ahnen viele Menschen auch nichts von ihrer Herzrhythmusstörung.
Wenn sich das Herz doch bemerkbar macht
Welche Beschwerden sind möglich?
Wenn es zu Beschwerden kommt, sind relativ typisch:
- Herzrasen
- Herzstolpern
- Brustschmerzen
- Brustenge
- Angstgefühle
- Beklemmungen
- Schwindel
- Müdigkeit
- mangelnde Belastbarkeit
Eine Folge von Vorhofflimmern kann auch die Bildung von Blutgerinnseln (Thromben) sein. Das Problem: Diese Thromben können fortgerissen und in Arterien des Körpers gespült werden. Besonders gefürchtet ist in diesem Zusammenhang eine Verstopfung (Embolie) von Hirnarterien mit der Folge eines Schlaganfalls.
Warum spüre ich nicht, dass mein Herzvorhof flimmert?
Nicht immer verursacht Vorhofflimmern Symptome. Insbesondere bei nur episodisch auftretendem Vorhofflimmern mit spontaner Rückbildung liegen oft gar keine Beschwerden vor, so dass die Diagnose häufig spät oder erst zufällig bei einem Arztbesuch gestellt wird.
Die Gefahr ist, dass erst Komplikationen auf die Störung aufmerksam machen. Schätzungen zufolge gibt es deshalb wahrscheinlich sehr viele Menschen mit Vorhofflimmern, die von ihrer Krankheit nichts ahnen. Personen über 60 Jahre und jene mit Erkrankungen wie koronarer Herzerkrankung, Herzschwäche (Herzinsuffizienz) und Bluthochdruck sollten deshalb regelmäßig ihren Puls selbst tasten und, soweit sie Auffälligkeiten bemerken, diese untersuchen lassen.
Untersuchungen
Was sieht der Arzt im EKG (Elektrokardiogramm)?
Bei Vorhofflimmern treten die sonst regelmäßigen kleinen Wellen und größeren Zacken ungeordnet auf, dies erkennt Ihr Arzt im EKG.
Rhythmus außer Kontrolle
Die elektrische Erregung des Herzens kommt aus dem sogenannten Sinusknoten, einem wenige Millimeter großen Areal aus Spezialzellen im rechten Vorhof, einer der vier Herzkammern. Er setzt den ersten Impuls des Herzschlages. Über eine Art Leitungsbahn wird die Erregung zu jeder einzelnen Muskelzelle weitergeleitet, die sich daraufhin zusammenziehen und einen Herzschlag auslösen. Mediziner sprechen von einer Kontraktion. Der zeitliche Ablauf der einzelnen Schritte läuft normalerweise ganz regelmäßig ab.
Beim Vorhofflimmern hingegen wechselt der Taktgeber. Dabei sind die Zellen aus dem linken Vorhof deutlich aktiver und erzeugen elektrische Impulse in einem viel schnelleren Tempo, als es der Sinusknoten vorgibt. Allerdings wird durch die Leitungsbahn nur ein Teil der Erregungen weitergeleitet, ansonsten würde Ihr Herz viel zu schnell schlagen.
Komplexes Bild aus Wellen und Zacken
Im EKG erkennen Mediziner die elektrische Erregung. Die Kammerkontraktion wird in der Regel durch die große, gut erkennbare Zacke (QRS-Komplex) vertreten, die Vorhofaktion durch die kleine P-Welle, die im normalen Sinusrhythmus vor jedem QRS-Komplex steht.
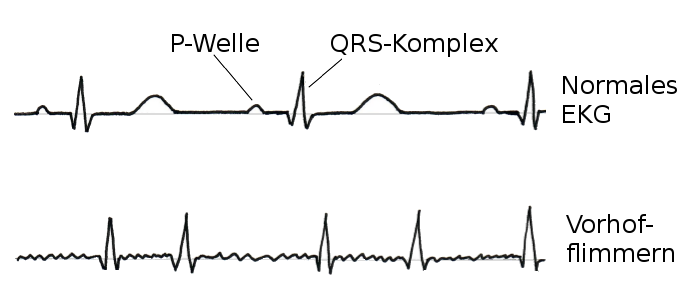
Abb. EKG: Unrgemäßige Abfolge von P-Wellen und QRS-Komplexen. Beim Vorhofflimmern kommt einiges durcheinander
Beim Vorhofflimmern erscheinen nun im EKG statt einer regelmäßig auftretenden P-Welle viele kleine Dellen, die die Linie uneben wirken lassen. Die QRS-Komplexe tauchen in zeitlich unregelmäßigen Abständen auf, die mal länger und mal kürzer sein können. Zudem kann der Herzschlag teils zu schnell oder zu langsam sein.
Die Deutung einer EKG-Kurve ist nicht einfach. Nur Spezialisten und gut geschultes Personal können eine Herzkurve wirklich gut interpretieren. Lassen Sie sich nicht durch computeranalytisch vorgedruckte Diagnosen und Zahlenangaben auf einem EKG-Ausdruck irritieren. Wenn ein Mediziner ein EKG auswertet, spielen immer auch Vorgeschichte, Beschwerden, Arzneimittel und vieles andere eine Rolle. Vertrauen Sie am besten Ihrem Arzt.
Behandlung
Wie wird Vorhofflimmern behandelt?
Es gibt verschiedene Möglichkeiten der Behandlung von Vorhofflimmern. Primäres Ziel ist es, den normalen Herzrhythmus, den Sinusrhythmus, wiederherzustellen. Dieser Vorgang wird als Kardioversion bezeichnet.
Dabei helfen Medikamente, sogenannte klassische Antiarrhythmika, oder auch die elektrische Kardioversion. Darüber hinaus kann in einigen Fällen ein chirurgischer Eingriff sinnvoll sein. Bei der sogenannten Katheterablation werden Gewebeabschnitte am Herzmuskel abgetragen, die die Rhythmusstörung verursachen.
Daneben kommen blutverdünnende Medikamente zum Einsatz, die einer Verklumpung des Blutes mit folgender Verschleppung des Blutgerinnsels vorbeugen sollen.
Wichtig ist natürlich auch, zugrunde liegende Krankheiten zu behandeln.
Kardioversion und Katheterablation
Was ist effektiver: eine medikamentöse oder elektrische Kardioversion?
Die elektrische Kardioversion wird von vielen Experten als effektivste Möglichkeit angesehen, bei Vorhofflimmern wieder einen normalen Herzrhythmus herzustellen.
Allerdings gibt es dafür keine Allgemeingültigkeit, es gibt also auch Fälle, in denen die Kardioversion nicht so gut geeignet ist. So muss immer individuell entschieden werden, welche Methode den größten Erfolg verspricht.
Bei wem wird eine Kardioversion vor allem durchgeführt?
Erfolgreich ist die elektrische Kardioversion oft bei jüngeren Menschen (relativ gesehen), bei denen das Vorhofflimmern Beschwerden verursacht, und bei Personen mit erst seit kurzem bestehendem Vorhofflimmern.
Aber nicht bei jedem ist eine elektrische Kardioversion sinnvoll, und nur bei entsprechend bestehenden Erfolgsaussichten sollte sie versucht werden. Während man früher schneller und häufiger eine elektrische Kardioversion durchführte, sieht man dies heutzutage differenzierter.
Gerade bei älteren Personen mit lange andauerndem Vorhofflimmern und fehlenden Beschwerden bringt die elektrische Kardioversion nicht immer Vorteile in Bezug auf Krankheits- und Todeshäufigkeit (im Vergleich mit der medikamentösen Behandlung).
Wie hoch sind die Erfolgsaussichten einer elektrischen Kardioversion?
Unmittelbar nach der elektrischen Kardioversion beträgt die Erfolgsrate etwa 90%, d.h. ein Großteil der Behandelten lässt sich in den normalen Sinusrhythmus überführen. Manche Menschen entwickeln aber bereits Stunden oder Tage nach der Kardioversion erneutes Vorhofflimmern.
Um das zu verhindern, werden für die Zeit nach der Kardioversion Medikamente verschrieben. Mit dieser medikamentösen Behandlung haben nach einem Jahr etwa 70% der Betroffenen noch einen regulären Sinusrhythmus.
Wann kommt bei Vorhofflimmern eine Katheterablation in Frage?
Die Katheterablation kommt insbesondere dann in Betracht, wenn die medikamentöse Behandlung nicht zu einer befriedigenden Eindämmung der Beschwerden führt. In dem chirurgische Verfahren werden diejenigen Herzmuskelbereiche, die das Vorhofflimmern auslösen, verödet und auf diese Weise stillgelegt. Der Effekt: Die fehlerhaften elektrischen Impulse können nicht mehr entstehen. So kann dauerhaft wieder ein ordnungsgemäßer Ablauf der Herzaktion erreicht werden.
Ergebnis erst nach Monaten
Der Erfolg der Katheterablation bei Vorhofflimmern stellt sich nicht immer sofort ein und lässt sich häufig erst Monate nach dem Eingriff beurteilen.
Es kann also in den ersten Wochen durchaus noch zu Episoden des Vorhofflimmerns kommen, ohne dass eine sichere Aussage über den Erfolg der Behandlung gemacht werden kann.
Sollte das Vorhofflimmern sich nach mehreren Monaten nicht verbessert haben, so kann das Verfahren nach drei bis sechs Monaten erneut angewendet werden. Wiederholte Ablationen (also Verödungen mittels Katheterablation) sind keine Seltenheit. Manchmal bringen erst folgende Ablationen den durchschlagenden Erfolg.
Vorhofflimmern: Neue Therapiechancen
In der Behandlung von Vorhofflimmern deuten sich Fortschritte an. Derzeit werden gleich mehrere neue medikamentöse Ansätze gegen die Herzrhythmusstörung erprobt.
Moderne Blutdrucksenker gegen Vorhofflimmern?
Einer der neuen Ansätze besteht in der Behandlung mit einem der moderneren Mittel gegen Bluthochdruck. Die sogenannten Sartane hemmen das körpereigene Angiotensin (deswegen auch: Angiotensin-II-Rezeptorblocker). Und eine Senkung des Angiotensins soll neben einer Blutdrucksenkung auch zu einer geringeren Neigung zur Vernarbung im Vorhofgewebe führen. Das wiederum könnte die Flimmer-Entstehung verhindern. Eine jetzt angelaufene Studie soll das näher prüfen.
Ein zweiter Ansatz der Universität Aachen basiert auf sogenannten Kaliumkanalblockern. Diese Medikamente sollen in der Lage sein, die Schlagkraft des Herzens zu erhöhen. Und das ist wichtig bei Vorhofflimmern, denn durch die Rhythmusstörung und die entstehenden kreisenden Bewegungen lässt die Pumpkraft des Herzens kontinuierlich nach. Aber auch dieser Therapieansatz ist noch im "Laborstadium".
Auch der dritte neue Ansatz hat mit Kaliumkanälen zu tun. An der Universität Dresden hat eine Arbeitsgruppe entdeckt, dass bei Patienten mit Vorhofflimmern ein spezieller Kaliumkanal überaktiv ist. Wenn sich das bestätigt, ergeben sich daraus möglicherweise neue medikamentöse Ansätze.
Yoga kann Herzrhythmus stabilisieren
Wer unter Vorhofflimmern leidet, sollte möglicherweise Yoga machen. In einer US-amerikanischen Studie konnte die Herzrhythmusstörung mit regelmäßigen Yoga-Übungen zumindest leicht eingedämmt werden.
In der Untersuchung wurden 49 Patienten mit Vorhofflimmern neben der üblichen Therapie in ein dreimonatiges Yoga-Training einbezogen. Sie wurden verglichen mit Patienten einer Vergleichsgruppe, die einer sportlichen Tätigkeit ihrer Wahl nachgehen konnten.
Weniger "Flimmer-Perioden" mit Yoga
Zwar reduzierten sich auch unter den Yoga-Übungen nur bei einem kleinen Teil der Patienten die Zeiten mit auftretendem Vorhofflimmern (3,8%). Im Vergleich zu den Nicht-Yoga-Patienten war das aber immerhin eine Verbesserung um rund 50%.
Nach Ansicht der Autoren hat Yoga durch seine meditativen Wirkungen einen beruhigenden Einfluss auf den Herzrhythmus. Auch wenn die Studienergebnisse nicht imposant waren, kann man sich zumindest gut vorstellen, dass da was dran ist.
Prognose
Sollte ich mich wegen immer wiederkehrendem Vorhofflimmern berenten lassen?
Herzrhythmusstörungen durch Belastungen und Stress am Arbeitsplatz empfinden viele Betroffene als bedrohlich. Eine häufige Überlegung geht dann in Richtung Berentung.
Zu bedenken ist aber, dass sich auch im Anschluss an eine Berentung Stress nicht ausschließen lässt. Wahrscheinlich kommt es auch ohne Arbeitsstress zu Situationen, die das Herz aus dem Takt geraten lassen. Deshalb ist vielmehr eine adäquate Behandlung des Vorhofflimmerns wichtig, damit es in Belastungssituationen nicht wieder und wieder zu Vorhofflimmerattacken kommt. Der richtige Ansatz ist also nicht unbedingt die Beseitigung der Belastung, sondern die Beseitigung der Herzrhythmusstörungen bzw. deren Ursachen.
Warum verschlimmert sich Vorhofflimmern häufig mit der Zeit?
Das Vorhofflimmern selbst führt zu weiteren Veränderungen der Herzmuskelzellen im Bereich der Vorhöfe, die den Prozess des Flimmerns unterhalten. Es entsteht also manchmal so etwas wie ein Teufelskreis.
So ist nicht nur der Stoffwechsel der flimmernden Herzmuskelzellen stark erhöht, sondern es verändert sich auch die Funktion der Zellhülle (Zellmembran). Die Herzmuskelzellen der Vorhöfe werden in der Folge immer leichter elektrisch aktiviert, was den Prozess der kreisenden Herzerregung bzw. des Flimmerns unterhält. Auf diese Art kann das Vorhofflimmern häufiger und verlängert auftreten.
Entwickelt sich ein vorübergehendes Vorhofflimmern immer zu chronischem Vorhofflimmern?
Ob aus einem einmaligen Ereignis des Vorhofflimmerns oder aus episodisch auftretendem Vorhofflimmern eine chronische Rhythmusstörung wird, lässt sich im Vorfeld nicht so einfach bestimmen. Manchmal verschwindet das Vorhofflimmern wieder ganz, etwa nach der Behandlung zugrundeliegender Erkrankungen.
Auch gelingt es häufig mit einer Behandlung, den Herzrhythmus langfristig zu normalisieren. Langfristig entwickelt sich Vorhofflimmern allerdings häufig zu einer chronischen Erkrankung.
Welche Gefahren drohen bei Vorhofflimmern?
Flimmert die Muskulatur des Vorhofs, ist ein effektives Pumpen des Blutes nicht mehr möglich. Das Blut staut sich zurück, so dass sich leicht Blutgerinnsel (Thromben) bilden können. Gelangen diese Thromben in die Herzkammern, besteht die Gefahr, dass sie in die Blutbahn ausgeschwemmt werden und dort kleinere Blutgefäße verstopfen.
Werden Arterien durch einen solchen Thrombus verstopft, nennt man das Embolie. Betroffen können Arterien der Arme, Beine oder von Organen sein. Häufig wird ein Thrombus in eine der Gehirn-Arterien gespült. Die Folge ist ein Hirninfarkt mit Untergang von Hirngewebe. Man spricht dann von einem Schlaganfall.
Eine weitere Möglichkeit ist, dass insgesamt zu wenig Blut gepumpt wird. Das Herz arbeitet nicht mehr ausreichend (suffizient). Dies kann, besonders bei bereits bestehender Herzschwäche (Herzinsuffizienz), zu einer Verschlechterung der Erkrankung führen. Möglich sind eine weitere Abnahme der Leistungsfähigkeit und vermehrte Beschwerden.
Vorhofflimmern und Schlaganfall
Ist mit Vorhofflimmern das Risiko für einen Schlaganfall erhöht?
Ja, wer unter Vorhofflimmern leidet, hat ein deutlich erhöhtes Schlaganfallrisiko. Denn in dem unregelmäßig schlagenden Herzen können sich Blutgerinnsel bilden, die fortgespült werden und ein Hirngefäß verstopfen können.
Allerdings kommt es sehr auf das Alter an. Das Risiko für einen Schlaganfall bei jüngeren Menschen mit Vorhofflimmern ist deutlich geringer als das von älteren Menschen. Menschen unter 65 Jahren, die bis auf ihr Vorhofflimmern gesund sind, weisen ein Risiko von weniger als 1% auf, innerhalb des folgenden Jahres einen Schlaganfall zu erleiden. Das Risiko steigt bei älteren Personen über 65 Jahren mit einer zusätzlichen Herzkrankheit auf über 6%. Ob es zu einem Schlaganfall kommt, hängt also auch von Begleiterkrankungen wie zusätzlichen Herzerkrankungen ab.
Bluthochdruck und Diabetes spielen eine Rolle
Wissenschaftliche Analysen der Risikofaktoren für eine Embolie bei Menschen mit Vorhofflimmern ergaben, dass fünf Faktoren bedeutsam sind:
- eingeschränkter Pumpfunktion des Herzens (Herzschwäche, Herzinsuffizienz)
- vorangegangenen Embolien
- Bluthochdruck (Hypertonie)
- Alter über 75 Jahre
- Zuckerkrankheit (Diabetes mellitus)
Menschen mit einem oder mehrerer dieser Risikofaktoren sollten Medikamente zur Blutverdünnung einnehmen. Mit der Einnahme solcher Mittel (z.B. Marcumar) soll erreicht werden, dass sich keine Blutgerinnsel bilden. Denn von diesen kleinen Blutklumpen geht eine erhebliche Gefahr aus. Sie können in das Gefäßsystem des Körpers ausgeschwemmt werden, dort Arterien verstopfen und im schlimmsten Fall einen Herzinfarkt oder Schlaganfall auslösen.
Vorsicht: Schlaganfall-Risiko
Warum können sich bei Vorhofflimmern in den Herzkammern leichter Blutgerinnsel bilden?
Genau genommen bilden sich die Blutgerinnsel bei Vorhofflimmern vor allem in den Herzvorhöfen. Von dort können sie dann in die Herzkammer wandern und weiter in die Blutbahn gelangen. Dann droht im schlimmsten Fall ein Schlaganfall.
Dass sich bei Vorhofflimmern überhaupt Blutgerinnsel bilden, liegt daran, dass das Blut nicht mehr so, wie es sollte, durch das Herz fließt. Es bilden sich Staus und Wirbel, die gerinnen können. Denn bei Vorhofflimmern ist es ja so, dass das Herz nicht 60-100mal pro Minute schlägt, sondern oft über 300mal.
Da das Herz so schnell gar nicht schlagen kann, kommt es in den Vorhöfen zu unkoordinierten Muskelbewegungen. Eine normale Pumpbewegung des Herzens ist nicht mehr möglich, das Blut staut sich zurück.
Was hilft bei Vorhofflimmern gegen die Bildung von Blutgerinnseln?
Damit sich im Rahmen des Vorhofflimmerns keine Blutgerinnsel bilden bzw. das Blut nicht verklumpt, erhalten Betroffene Blutverdünnungsmedikamente, auch Gerinnungshemmer genannt. Eingesetzt werden zum einen niedrig dosiertes Phenprocoumon, besser bekannt als Marcumar®, oder niedrig dosierte Acetylsalicylsäure (ASS), besser bekannt unter dem Namen Aspirin®.
Die Blutverdünnung ist wichtig, denn Blutgerinnsel können in den Blutkreislauf gespült werden und lebensbedrohliche Gefäßverschlüsse verursachen (Embolien).
Schlaganfall-Vorbeugung bei Vorhofflimmern: Clopidogrel + ASS oder Warfarin?
Wenn es darum geht, bei bestehendem Vorhofflimmern einen Schlaganfall zu verhüten, scheint der relativ "alte" Gerinnungshemmer Warfarin besser zu wirken als eine Kombination von Acetylsalicylsäure (ASS) und Clopidogrel. Dies ist das Ergebnis einer größeren Studie jüngeren Datums.
Warfarin verhinderte im direkten Vergleich mehr Schlaganfälle. Die Hauptgefahr einer solchen Behandlung, das Auftreten schwerwiegender Blutungskomplikationen, war unter beiden Behandlungsalternativen gleich hoch.
Vorhofflimmern und hohes Schlaganfall-Risiko: Wie hoch soll der INR-Wert sein?
Die Gefahr eines Schlaganfalls ist bei Vorhofflimmern vor allem dann deutlich erhöht, wenn die Rhythmusstörung konstant besteht (persistierendes Vorhofflimmern, im Gegensatz zum paroxysmalen Vorhofflimmern, dass von allein auch immer wieder verschwindet) und weitere Risikofaktoren vorliegen.
In diesen Fällen empfehlen Experten eine Behandlung mit einem Blutverdünner (orale Antikoagulation). Als Zielwert gilt dabei ein INR von 2,0-3,0. Der INR-Normwert liegt bei 1,0, das Blut soll also deutlich "dünner" sein.
Wie hoch ist mein Schlaganfall-Risiko (CHADS2-Score)?
Der sogenannte CHADS2-Score dient dem Abschätzen des Schlaganfallrisikos beim Vorliegen von Vorhofflimmern.
Dabei stehen die Großbuchstaben für:
- C = Herzinsuffizienz (Herzschwäche, englisch: Congestive heart failure)
- H = Hypertonie (Bluthochdruck)
- A = Alter
- D = Diabetes mellitus (Zuckerkrankheit)
- S2 = vorangegangener Schlaganfall oder Durchblutungsstörung im Gehirn
Es werden bis zu sechs Punkte verteilt, wobei das Risiko mit der Punktzahl steigt. Von praktischer Relevanz ist der Wert z.B. hinsichtlich der Wahl einer blutverdünnenden Therapie.
Vorhofflimmern: Mit neuen Wirkstoffen gegen die Schlaganfall-Gefahr
Mit einer neuen Gruppe von Medikamenten scheint es einfacher zu werden, bei Patienten mit Vorhofflimmern einen Schlaganfall zu verhindern. Darauf haben jetzt Experten der Deutschen Gesellschaft für Neurologie hingewiesen.
Bei Menschen mit Vorhofflimmern ist eine der wichtigsten therapeutischen Maßnahmen, einem Schlaganfall vorzubeugen. Denn durch die Herzrhythmusstörung können sich Blutgerinnsel im Herzen bilden. Und wenn die fortgespült werden, kann eine der Arterien, die zum Hirn führen, verstopft werden.
Bessere Wirkung, geringere Blutungsgefahr
Um das zu verhindern, muss das Blut verdünnt, also am Gerinnen gehindert werden. Die bisher dafür verwandten Medikamente haben den Nachteil, dass ihre Dosierung häufig überprüft werden muss, denn schon bei geringen Abweichungen drohen innere Blutungen. Genau hier sollen die neuen Präparate Vorteile haben.
Zu diesen neuen Substanzen gehört Dabigatran (Pradaxa®). Doch das Medikament dürfte schon bald Konkurrenz erhalten. Zwei weitere Pharmafirmen haben mit Apixaban und Betrixaban ähnliche Wirkstoffe in der Entwicklung.
Studienergebnisse mit Dabigatran an mehr als 18.000 Patienten mit Vorhofflimmern zeigen, dass im Vergleich zu Warfarin (wirkt nach dem gleichen Prinzip wie Phenprocoumon bzw. Marcumar®) das Schlaganfall-Risiko ebenso effektiv gesenkt wird, zugleich aber weniger Blutungskomplikationen drohen.
Quellen:
- ESC Clinical Practice Guidelines 2016: Atrial Fibrillation (Management of) Guidelines
- Kompetenznetz Vorhofflimmern






Nun zu meinen Fragen:
Kann das wiederkehrende Vorhofflimmern von der geänderten Medikation kommen?
Mit welchem Abstand zur ersten OP wäre eine neue Ablation möglich? Und, wie sind dann die Erfolgsaussichten?
Mit freundlichen Grüßen, Heinz Frei
das ist eine Frage, die Sie an den Arzt oder die Ärztin vor Ort richten sollten. Wir dürfen aus rechtlichen Gründen keine konkreten Therapieempfehlungen geben, ohne Sie zu kennen.
Aber um Sie nicht im Regen stehen zu lassen:
Ein Wiederauftreten von Vorhofflimmern kurz nach einer Ablation ist relativ häufig und nicht unbedingt ein Hinweis auf ein dauerhaftes Scheitern der Behandlung. Man spricht in den ersten etwa drei Monaten nach der Ablation von der sogenannten „Blanking-Periode“. In dieser Zeit sind erneute Episoden von Vorhofflimmern oder -flattern keine Seltenheit, weil das Herzgewebe noch gereizt ist und sich die Ablationsnarben erst stabilisieren müssen.
Dass Sie das Candesartan abgesetzt haben und das Bisoprolol aufgeteilt einnehmen, ist zwar für den Blutdruck und die Herzfrequenzsteuerung relevant, aber ein direkter Zusammenhang mit dem Wiederauftreten des Vorhofflimmerns ist eher unwahrscheinlich. Eher wirkt sich die Medikation darauf aus, wie stark Ihr Herzschlag beschleunigt ist und wie belastend sich die Rhythmusstörung anfühlt.
Falls nach Ablauf der Blanking-Periode weiterhin Vorhofflimmern auftritt, kann eine erneute Ablation sinnvoll sein. Ein erneuter Eingriff wird in der Regel nicht vor Ablauf von etwa drei Monaten geplant, da sich vorher nicht sicher beurteilen lässt, ob die erste Ablation erfolgreich war. Die Erfolgsaussichten einer zweiten Ablation sind insgesamt gut, oft sogar höher als nach dem ersten Eingriff, weil dann gezielt verbliebene „Leitungsbahnen“ verödet werden können.
Viele Grüße, Dr. med. Jörg Zorn
ein bereits bestehendes Gerinnsel im Herzen kann durch Antikoagulantien (blutverdünnende Medikamente) in der Regel nicht aktiv aufgelöst werden. Stattdessen verhindern Antikoagulantien, dass das Gerinnsel weiter wächst, und senken das Risiko, dass sich neue Gerinnsel bilden oder dass sich Teile des Gerinnsels lösen und zu Embolien führen.
Es gibt zwar Medikamente, die Gerinnsel auflösen können, die werden aber normalerweise nur im Notfall eingesetzt, weil das Blutungsrisiko sehr hoch ist.
Viele Grüße, Dr. med. Jörg Zorn
bei normaler Dosierung sollte das kein Problem sein. Aber da es bei Blutverdünnern immer theoretische Risiken gibt, ist die Abstimmung mit deinem Arzt dennoch wichtig.
Myrrhe hat in höheren Dosen eine leicht blutverdünnende Wirkung, was in Kombination mit Apixaban theoretisch das Blutungsrisiko erhöhen könnte. Das ist besonders relevant, wenn Myrrhe in größeren Mengen oder als stark konzentrierte Extrakte eingenommen wird.
Einige Bestandteile von Myrrhe könnten den Stoffwechsel von Apixaban über bestimmte Leberenzyme beeinflussen. Das könnte die Konzentration von Apixaban im Blut verändern, was entweder das Risiko einer zu starken Blutverdünnung oder das Risiko einer unzureichenden Wirkung erhöhen könnte.
Es ist wichtig, die richtige Dosierung und Form von Myrrhe zu wählen, um mögliche Wechselwirkungen zu minimieren. In der Regel wird eine mildere Dosierung in Form von Tees oder schwächeren Extrakten bevorzugt.
Zur Sicherheit: Achte auf mögliche Anzeichen von Blutungen, wie ungewöhnliche Blutergüsse, Zahnfleischbluten oder unkontrollierbare Nasenbluten, und suche bei diesen Symptomen sofort medizinische Hilfe.
Viele Grüße, Dr. med. Jörg Zorn
Jetzt habe ich in den Fingerspitzen der linken Hand starkes Kribbeln und stark geschwollene Füße und Beine.
Könnte ich die Bisoprolol-Tablette absetzen? Ich nehme sie jetzt fast 1 Jahr?
Vielen Dank für Ihre Antwort – G.G.
wir raten dringend davon ab, Medikamente eigenmächtig ohne Rücksprache mit Ihrem behandelnden Arzt abzusetzen. Bitte konsultieren Sie Ihren Arzt und besprechen Sie mit ihm, ob es sich bei Ihren Beschwerden um eine Folge der Medikamente handelt oder die Ursache vielleicht doch wo ganz anders liegt. Eine genaue Ursachenforschung ist uns aus der Ferne leider nicht möglich.
Alles Gute wünscht Ihnen Ihr Navigator-Team
Aspirin C hat nicht annähernd die gerinnungshemmende Wirkung von Eliquis und ist darum nicht gleichwertig. Und die Gerinnungshemmung ist bei Vorhofflimmern sehr wichtig.
Wenn Sie Probleme oder Nebenwirkungen durch die Einnahme von Eliquis haben, sollten Sie diese unbedingt mit Ihrem behandelnden Arzt besprechen. Bitte wechseln Sie auf keinen Fall eigenmächtig das Medikament!
Alles Gute, Ihr Navigator-Team